IL PAVIMENTO PELVICO: COS’È E PERCHÉ È IMPORTANTE?
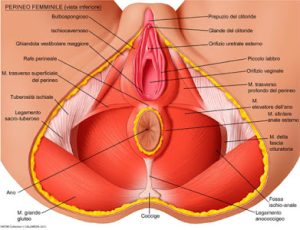
Il pavimento pelvico rappresenta la struttura che chiude inferiormente la cavità addominale. E’ caratterizzato da una componente ossea, una muscolare, una connettivale ancorata alla prima e da una componente viscerale, sostenuta dalle prime due attraverso una serie di interrelazioni complesse.
E’ attraversato dall’uretra (il canale che collega la vescica urinaria con l’esterno, permettendo il flusso dell’urina e, nell’uomo, del liquido seminale), dalla vagina (nella donna) e dal retto.
Il supporto osseo del perineo è costituito da pube, ileo ed ischio, che formano le pareti antero-laterali del bacino, ed è chiuso posteriormente da sacro e coccige, tratto terminale della colonna vertebrale.
Per quanto riguarda la componente muscolare e connettivale, il bacino è chiuso inferiormente da una struttura fibro-muscolare, composta da tre strati:
– diaframma pelvico (profondo)
– diaframma urogenitale (intermedio)
– piano superficiale del perineo (superficiale)
La struttura profonda è costituita da muscoli, come il muscolo elevatore dell’ano e il muscolo ischio coccigeo, la cui contrazione provoca la chiusura forzata dell’uretra e determina la resistenza del perineo.
Il piano superficiale del perineo è invece costituito dal muscolo sfintere esterno dell’ano e dai muscoli bulbo cavernoso, ischio cavernoso e trasverso superficiale che, contraendosi, contribuiscono all’erezione del pene o del clitoride, oltre che determinare una compressione sull’uretra, favorendo la fuoriuscita del suo contenuto (urina o sperma).
A completare il tutto, il perineo è caratterizzato anche da una struttura connettivale detta “fascia endopelvica”, che costituisce un sistema di sospensione dei visceri pelvici, permettendo loro di mantenere i reciproci rapporti anatomici e le connessioni con la struttura ossea del bacino.
Secondo la teoria dell’amaca, i visceri pelvici, soprattutto utero e vagina, sono sostenuti da questa struttura fibro-elastica continua, contenente numerose terminazioni nervose e vascolari. La sua funzione è quella di connettere saldamente i visceri alla parete pelvica, entrando in tensione grazie alla contrazione dei muscoli del perineo.
Una fascia endopelvica intatta, continua e normalmente inserita, superiormente e posteriormente, previene l’erniazione degli organi adiacenti in vagina. Essa e i legamenti hanno quindi un compito importante nel meccanismo di supporto, soprattutto nel caso in cui il sistema muscolare sia deficitario.
Qual è il ruolo del pavimento pelvico?
Tutte queste strutture contribuiscono al sostegno dei visceri pelvici che sono sottoposti alla forza di gravità e all’azione di contenzione urinaria e fecale, grazie alla contrazione muscolare che avviene in risposta a improvvise modifiche pressorie intra-addominale, come per esempio un colpo di tosse, uno starnuto o semplicemente durante tutti i movimenti corporei che coinvolgono i muscoli del tronco.
Inoltre, per garantire la corretta funzionalità dei muscoli pelvici è necessario un continuo controllo del sistema nervoso oltre che l’integrità delle strutture del retto, utero, relative fasce, pavimento pelvico e tratto urinario inferiore (vescica, collo vescicale, uretra e sfinteri), per far sì che venga soddisfatto il susseguirsi delle fasi di riempimento e svuotamento vescicale e una soddisfacente attività sessuale.
Un’alterazione di una o più strutture del pavimento pelvico può provocare, nel caso di debolezza, condizioni quali incontinenza urinaria o fecale, disfunzioni sessuali o prolasso di organi pelvici; nel caso di ipertonia, invece, potrebbe essere presente dolore pelvico, sindrome del dolore pelvico cronico, dolore durante i rapporti sessuali, difficoltà alla minzione e/o alla defecazione.
A chi è consigliata la riabilitazione del pavimento pelvico?
La riabilitazione si rivolge sia agli uomini che alle donne che abbiano disfunzioni del pavimento pelvico, come incontinenza urinaria e fecale, ritenzione urinaria, stipsi, prolasso degli organi pelvici, sindrome del dolore pelvico cronico, vaginismo, vulvodinia, disfunzioni sessuali maschili e femminili (dolore alla penetrazione, difficoltà di erezione, eiaculazione precoce ecc.) e problematiche post-intervento dell’area urogenitale.
E’ consigliata inoltre a tutte le donne in gravidanza, nel post-partum o in menopausa che vogliano prevenire l’insorgenza di alcune problematiche legate alla fase della loro vita.
Bibliografia:
Bump RC, Norton PA Epidemiology and natural hystory of pelvic floor dysfunction. Obstet Gynecol Clin North Am, 1998
DeLancey JO Structural support of the urethra as it relates to stress urinary incontinence: the Hammock Hypothesis. Am J Obstet Gynecol, 1994
Hodges PW, Pengel HM, Sapsford R Postural and respiratory functions of the pelvic floor muscles. Neurorol and Urodyn, 2007
Messelink B, Benson T, Berghmans B et al. Standardization of terminology of pelvic floor muscle function and dysfuncion: Report from the pelvic floor clinical assessment group of the international continence society. Neurourol and urodyn, 2005


